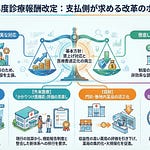
令和7年12月26日、中央社会保険医療協議会(中医協)総会(第639回)において、令和8年度保険医療材料制度改革の骨子案が示されました。物価上昇による原材料費高騰が続く中、実勢価格が償還価格を上回る「逆ザヤ」の機能区分が全体の35%に達しています。このような状況を踏まえ、今回の改革ではイノベーション評価の厳格化、プログラム医療機器の評価基準整備、医療機器の安定供給確保など7つの柱で制度見直しが行われます。
今回の骨子案は、医療機器産業と医療現場の双方に大きな影響を与える内容です。チャレンジ申請におけるRCT(ランダム化比較試験)の原則化、体外診断用医薬品の評価基準の厳格化、逆ザヤ機能区分への市場シェアに応じた対応など、実務に直結する改定が多く含まれています。この記事では、医療機関の経営者や医療機器メーカーの担当者が押さえるべきポイントを解説します。
改革の背景:逆ザヤ機能区分が35%に増加
保険医療材料制度を取り巻く環境は大きく変化しています。物価上昇による原材料費の高騰を背景に、実勢価格が償還価格を上回る「逆ザヤ」状態の機能区分が急増しているためです。
逆ザヤとは、医療機関と卸業者との間の価格交渉で形成される実勢価格が、保険償還価格を上回る状態を指します。特定保険医療材料価格調査によると、逆ザヤの機能区分数は平成30年度の260(全体の22%)から令和7年度には460(同35%)へと増加しました。この5年間で割合は1.6倍に拡大しています。
今回の制度改革は、この逆ザヤ問題への対応を含め、イノベーションの適切な評価、医療機器等の安定供給、内外価格差の是正、保険適用手続の効率化という4つの観点から検討が行われました。その結果、7つの柱からなる具体的な改革内容が示されています。
1. イノベーション評価:チャレンジ申請と補正加算の厳格化
イノベーション評価では、チャレンジ申請の要件厳格化と補正加算の定量的評価の明確化が行われます。データの質と客観性を高めることで、真に革新的な医療機器を適切に評価する狙いがあります。
チャレンジ申請(使用成績を踏まえた再評価に係る申請)については、3つの点で要件が厳格化されます。第一に、製造販売業者が提出する研究計画には原則として比較試験を求めます。具体的にはRCT(ランダム化比較試験)が望ましいとされていますが、RCTが困難な場合は、バイアスのリスクを軽減する方法を十分に検討した研究計画の提示が必要です。第二に、データの客観性担保のため、査読付き論文として公表されたデータの提出を審議の前提とします。製造販売業者による独自の解析は評価対象外となります。第三に、RCTで実現可能性の高い研究計画については、事務局確認と保材専委員長の承認により、保材専への報告のみでチャレンジ権を付与できます。
補正加算(画期性加算、有用性加算、改良加算)については、定量的評価の試行案が明確化されます。評価項目ごとにポイント制が導入され、臨床上有用な新規の機序、類似材料に比した高い有効性・安全性、対象疾病の治療方法の改善などが点数化されます。平成28年から令和7年9月まで該当品目がなかった改良加算の「ロ」「ト」「チ」については、引き続き試行案として取り扱われます。
2. 体外診断用医薬品の評価基準明確化
体外診断用医薬品については、臨床上の有用性を重視した評価基準が明確化されます。療養担当規則の趣旨を踏まえ、区分E3(新項目、改良項目)の保険適用希望品目に対して、より厳格な審査が行われます。
F区分(保険適用しない)となる条件は、以下の3つのいずれかに該当する場合です。第一に、臨床上の位置づけ(対象患者、実施時期)が不明確な場合です。対象患者が明らかでなく、スクリーニングとして実施することが想定される場合がこれに該当します。第二に、臨床上の位置づけに応じた性能を有していない場合です。確定診断に用いるとした体外診断用医薬品の特異度が低く、確定診断が困難と認められる場合などが該当します。第三に、当該検査の結果により治療が変化する等の臨床上の有用性が示されていない場合です。検査結果に関わらず同じ診断・治療を行う場合がこれに該当します。
希少疾病等の検査に用いる体外診断用医薬品については、評価対象が拡大されます。想定される検査回数が少ない再生医療等製品の適応判定の補助に必要な検査にも適用が拡大されます。技術料の見直しにおいては、希少性が重複評価されることを避けるため、参照する準用技術料は保険収載時に準用した技術料であることが明確化されます。
3. プログラム医療機器の評価基準整備
プログラム医療機器(SaMD:Software as a Medical Device)の評価については、令和6年度改定で示された基準を踏まえ、引き続き整備が進められます。臨床アウトカムの向上と医療従事者の負担軽減という2つの観点から評価が行われます。
診療報酬上の評価は、患者の臨床アウトカムの向上が示された場合に限り、加算による評価を検討します。医療従事者の労働時間短縮や人員削減等を実現するプログラム医療機器については、施設基準の緩和等による評価を検討します。これにより、治療効果を高めるものと業務効率を改善するものとで、評価の方向性が明確に区別されます。
特定保険医療材料として評価されるプログラム医療機器の算定方法も明確化されます。初・再診料、プログラム医療機器指導管理料(導入期加算を含む)、その他の医学管理料等、特定保険医療材料料を組み合わせて算定できることが示されます。選定療養の活用については、保険適用期間終了後に患者希望で使用する場合の特別料金の説明を、アプリケーション内で行うことも可能となります。
4. 医療機器の安定供給確保:小児用医療機器と不採算品再算定
医療機器の安定供給確保では、小児用医療機器への配慮と不採算品再算定の対象拡大が行われます。対象患者数が少ない分野での供給継続を支援する施策です。
小児用医療機器については、その特殊性への配慮が明記されます。成長に伴い使用する医療機器のサイズが変化すること、対象患者数が少ないことなどを考慮し、新規機能区分の基準材料価格が外国平均価格の0.8倍以下となる場合は、原価計算方式による算定を製造販売業者が希望できるようになります。機能区分の細分化(「小児用」と「成人用」の区分分け)についても、業界要望を踏まえつつ検討が続けられます。
不採算品再算定の対象選定基準も見直されます。「代替するものがないこと」という要件について、市場シェア状況に応じた3つのパターンが設定されます。パターン1(1社でシェアの大半を占める場合)は既に令和6年度改定で対象となっています。今回新たにパターン2(上位2社でシェアの大半を占める場合)も、両者が供給困難となった場合に安定供給に支障をきたすため、代替困難性の要件を満たすこととなります。パターン3(シェアが分散している場合)は、他社による供給補完の可能性があるため対象外です。
5. 逆ザヤ機能区分への対応と内外価格差是正
市場実勢価格が償還価格を上回る逆ザヤ機能区分への対応は、市場シェア状況に応じて異なる方針がとられます。競争的市場かどうかによって、価格引き上げの可否が判断されます。
パターン1・2(1社または上位2社でシェアの大半を占める場合)では、供給側の価格決定力が強いことが想定されるため、市場実勢価格に基づく保険償還価格の引き上げは行われません。一方、パターン3(シェアが分散している場合)では、競争的市場と判断され、市場実勢価格の加重平均値や物価変動等を参考にしつつ保険償還価格が設定されます。
内外価格差の是正については、外国価格再算定の算出方法が見直されます。アメリカ、イギリス、ドイツ、フランス、オーストラリアの各国平均価格は、外国価格調査の結果に加え、国内での使用状況等を考慮した加重平均により算出されます。外国平均価格は従来どおり各国の平均価格を相加平均して算出します。
6. 市場拡大再算定と保険適用手続の効率化
市場拡大再算定については、特定保険医療材料と技術料包括の医療機器・体外診断用医薬品の双方で、基準年間販売額の決定方法や技術料の見直し計算方法が整備されます。
特定保険医療材料の市場拡大再算定では、機能区分の見直し時における基準年間販売額の取扱いが明確化されます。名称のみ変更の場合は変更前の設定時期や予想年間販売額を確認します。機能区分が新設された場合は、見直し前機能区分の設定から10年経過前後で異なる対応がとられます。チャレンジ申請により再評価を受け、原価計算方式以外で算定された特定保険医療材料も、市場拡大再算定の対象となり得ることが明確化されます。
技術料包括の医療機器・体外診断用医薬品については、見直しの計算方法が特定保険医療材料の市場拡大再算定に準じて設定されます。計算式では、医療機器等に係る金額の割合(β)と市場規模拡大率(X)を用いて改定後の技術料が算出されます。
7. 保険適用手続の合理化
保険適用手続については、医療技術評価分科会での評価対象の明確化、適用時期の見直し、様式の簡素化など、複数の改善が行われます。患者アクセスの確保と手続の効率化を両立させる狙いです。
医療技術評価分科会での評価を要するものの例示が見直されます。類似する既存技術との評価の整合性から当該技術の評価も見直す必要があるもの、保険適用されていない医療技術を実施するための医療機器等、オンライン診療での実施を目的とする医療機器等、管理料の新設についての審議が必要なものなどが対象となります。評価療養の対象期間は「保険適用希望書の受理から2年まで」から、直近の診療報酬改定の次の改定での保険適用を想定した期間に見直されます。
医薬品等の適応判定を目的として使用される体外診断用医薬品等については、中医協で了承された保険適用日から保険適用されます。保険適用希望書の様式は、製品の有効性・安全性に係るデータや加算項目への該当性など重要な論点を簡潔に整理して記載するよう見直されます。製造販売業者からの不服申し立ては、原則として翌月に2回目の保材専を実施し、同意が得られない場合は取り下げとして扱われます。
まとめ
令和8年度保険医療材料制度改革の骨子案は、逆ザヤ問題への対応を中心に、イノベーション評価の厳格化、プログラム医療機器の評価基準整備、医療機器の安定供給確保、内外価格差の是正、市場拡大再算定の見直し、保険適用手続の効率化という7つの柱で構成されています。
医療機器メーカーにとっては、チャレンジ申請におけるRCT原則化や査読付き論文の必須化など、開発段階からのエビデンス構築がより重要になります。医療機関にとっては、逆ザヤ機能区分への対応方針を踏まえた調達戦略の検討が必要です。今後の中医協での審議を注視しながら、令和8年4月の施行に向けた準備を進めることが求められます。